Язва желудка – это повреждение слизистой и иногда подслизистой оболочек желудка в определенном (локальном) месте данного органа. Это хроническое, постоянно проявляющееся (рецидивирующее) заболевание. Помимо медикаментозного лечения язвенного процесса в слизистой оболочке желудка важную роль играет изменение рациона и сбалансированность употребляемых продуктов.
Причины возникновения язвы желудка
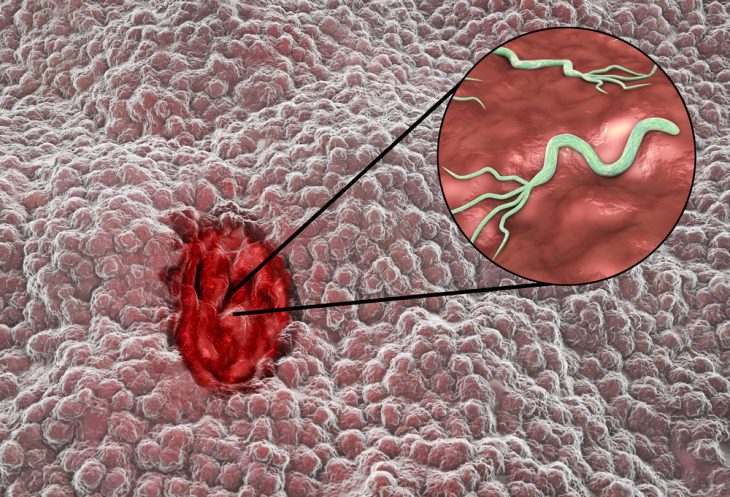
Основными причинами образования язвы в слизистой оболочке желудка являются:
- внедрение бактерии Helicobacter pylori в слизистую оболочку желудка (около 70 % случаев данный микроорганизм вызывает язву желудка, а 95 % случаев – язву двенадцатиперстной кишки);
- прием медицинских препаратов, которые раздражают слизистую оболочку желудка: нестероидные противовоспалительные препараты (Ибупрофен, Диклофенак), аспирин, синтетические гормоны коры надпочечников, резерпин и др.;
- генетически предрасполагающие и наследственные факторы (усиленное размножение обкладочных клеток желудка, которые образуют соляную кислоту и понижают выработку желудочной слизи);
- частые нервно-эмоциональные воздействия, стресс и другие экстремальные ситуации;
- частично пищевой компонент (прием острых приправ в пищу, сладких газированных напитков (кока-кола, фанта, спрайт и др.) и других раздражающих слизистую желудка продуктов).
В некоторых литературных источниках сообщается, что к предрасполагающим факторам развития язвы желудка относятся прием алкогольных напитков и курение. Однако это не совсем так. Есть официальные данные (в частности, кафедры гастроэнтерологии, диетологии и эндоскопии при Киевской медицинской академии последипломного образования им. Шупика), что нет прямой зависимости между приемом алкогольных напитков и курением и развитием язвенного процесса в желудке.
Осложнения язвы желудка
- Кровотечение (в результате изъязвления слизистой и подслизистой оболочек желудка происходит повреждение сети кровеносных сосудов, которые снабжают этот орган). Характерным признаком этого осложнения является появление дегтеобразного стула (кровь, проходящая через кишечник, окисляется и окрашивает кал в черный цвет).
- Перфорация (появление отверстия в стенке желудка в результате изъязвления). Это состояние крайне опасно, т. к. через отверстие желудочное содержимое может проникнуть в брюшную полость и вызвать перитонит (воспаление брюшной полости), который в тяжелых случаях грозит летальным исходом для пациента;
- Пенетрация (переход язвенного процесса за пределы желудка в окружающие желудок органы – поджелудочную железу, малый сальник, печень, желчные пути и др.). При этом основные симптомы заболевания проявляются воспалительными явлениями, характерными для органа, в который проник язвенный процесс.
- Стеноз привратника (образуется в результате рубцевания язвы в пилорическом отделе желудка, т. е. на стыке перехода желудка в двенадцатиперстную кишку). Такое осложнение чаще образуется в том случае, когда существует две язвы, расположенные друг против друга. После начала рубцевания сами рубцы способствуют сужению просвета в данном переходе. Такое состояние может возникнуть и в результате послеоперационных вмешательств при ушивание язв желудка.
- Малигнизация (преобразование язвенного процесса в желудке в злокачественный процесс).
Как же появляется язвенный процесс в желудке?
Рассмотрим один из главных факторов развития язвенной болезни желудка. Агрессивные воздействия (желудочный сок, в котором содержится соляная кислота и пепсин) начинают преобладать над защитными (выработка желудочной слизи) и при этом происходит заражение бактерией H. pylori, которая попадает в желудок через зараженные ею продукты питания, воду, от человека к человеку с помощью слюны. С помощью своих жгутиков бактерия внедряется в слизистую оболочку желудка и прикрепляется там к эпителиальным клеткам, затем образует вокруг себя защитное облако от разрушающего воздействия соляной кислоты путем преобразования мочевины в аммиак (уреазу), который нейтрализует соляную кислоту желудка. В диагностике данной патологии именно уреазный тест в сочетании с гастроскопией являются информативными методами в подтверждении язвенной болезни. Размножение бактерии приводит к разрушению клеток эпителия желудка, что влечет дальнейшие осложнения.
Какое же питание необходимо при такой патологии?

Питание при язве желудка носит вспомогательный характер. Основным же воздействием является именно лечение медицинскими препаратами.
Если возникают какие-либо осложнения язвы желудка, то применяется диета № 0 и 1. Такая диета используется в послеоперационный период и еще называется хирургической.
Диета № 0 предполагает жидкую пищу и пищу в протертом виде. При этом назначаются жидкие молочные каши, молочные и овощные супы-пюре, молочные фруктово-ягодные коктейли из некислых плодов. Эта диета продолжается около 10 дней. На 11-й день назначают диету № 1.
Первые 10–14 дней обострения заболевания рекомендуется максимально щадящее питание (диета № 1а) для предупреждения влияния раздражающих факторов на слизистую желудка. Так как, например, бактерия H. pylori любит кислую среду желудочного сока, рекомендуются продукты питания, которые понижают кислотность желудочного сока. К ним относятся:
- молоко и молочные продукты;
- овощи, фрукты, ягоды.
Поэтому желательно употреблять в пищу слизистые каши на молоке (пшенную, гречневую рекомендовано готовить на воде), протертые цельнозерновые макаронные изделия, приготовленные на молоке, супы-пюре (молочные, овощные). Хлеб желательно полностью исключить. Из мясных блюд – суфле мясное паровое, паровые котлеты, фрикадельки. Рыбные блюда (рекомендуется использовать морскую рыбу) – паровые котлеты, отварная морская рыба, тушеная рыба. В данный период хорошо использовать холодцы (мясные, рыбные) – 100 г в сутки. Яйца желательно употреблять всмятку, одно яйцо в день или в виде парового омлета, два яйца в два дня. Рекомендуется исключить употребление газированных напитков (кока-кола, спрайт, фанта и т. д.). Также лучше использовать тушеные овощи (отварную свеклу желательно заправлять сметаной 10 % или йогуртом, приготовленным в домашних условиях), отварные и приготовленные на пару и в виде пюре, картофельное пюре. Из молочных продуктов можно употреблять в день: молоко 2,5 % жирности – 150 мл, йогурт домашнего производства – 100 мл, сметана 15–20 % жирности – 50 мл, биокефир 2,5 % жирности – 250 мл на ночь, сливочное масло 82,5 % жирности – 10–15 г. Из растительных жиров лучше применять оливковое масло первого отжима или кукурузное – 25–30 мл. Из некислых фруктово-ягодных напитков используют: кисели, разбавленные фреши, морсы, муссы, отвары из шиповника и т. д. При такой диете макронутриентов должно быть: белков – 80–90 г/сутки, жиров – 80–90 г/сутки, углеводов – 200 г/сутки (из них 400 г – овощей). Калорийность продуктового набора в течение дня составляет 1860–2000 ккал/сутки, соли – 8 г/сутки.
На 15-й день после приступа язвенной болезни пищу можно укрупнять, т. е. делать более плотной и густой (диета № 1б). Хлеб рекомендуется применять темных сортов, без корочки и вчерашней выпечки в сочетании или в один прием с кусочком твердого или адыгейского сыра или творога 5–10 % жирности. Мясные блюда используют уже маленькими кусочками размером в 1 см. Также употребляют и рыбные блюда в виде цельных кусков в той же термической обработке. Овощные блюда требуется отваривать, приготавливать на пару, тушить. Супы уже не следует употреблять в виде пюре. Чтобы разбавить соляную кислоту, необходимо перед приемом пищи выпить небольшое количество воды. Исключить употребление экстрактивных веществ (острые приправы, соусы, кетчупы, майонез и т. д.), а также сырокопченых колбас, консервированных продуктов, солений и маринадов, мороженого, мясных и рыбных бульонов и супов, грибного супа, тугоплавких жиров (бараний, говяжий), сдобы. Длится такая диета в течение 1 месяца. В этот период характерный состав макронутриентов: белков – 90–-100 г/сутки, жиров – 90–100 г/сутки, углеводов – 300–350 г/сутки (из них 600 г овощей). Калорийность составляет 2370–2700 ккал/сутки. Соли – 10 г/сутки.
Начиная со второго месяца болезни уже можно использовать более естественную и привычную пищу для пациента. Но при этом следует сохранить технологию приготовления блюд, т. е. готовить на пару, отваривать, тушить и запекать. Для дальнейшей качественной жизни рекомендуется использовать пароварки, мультиварки. Растительные жиры (оливковое и кукурузное масло) не рекомендуется подвергать тепловому нагреву, т. е. избегать соприкосновения с горячей сковородой. Поскольку при таком процессе образуется олифа, которая откладывается на стенках сосудов, что приводит к сердечно-сосудистым заболеваниям, такие жиры лучше добавлять в пищу уже перед самой подачей на стол. Однако от приема острых приправ, специй, сырокопченых изделий, экстрактивных веществ желательно воздержаться. При этом медикаментозное лечение продолжается еще несколько недель. Для диеты в этот период характерен состав: белков – 100 г/сутки, жиров – 100 г/сутки, углеводов – 400–500 г/сутки (из них 800 г овощей). Калорийность на весь день составляет 2930–3130 ккал/сутки. Соли – 12 г/сутки.
Режим питания
Рекомендуется принимать пищу 5–6 раз в день. Интервал между приемами должен составлять не более 2–3 часов. И последний прием пищи не позднее чем за 1,5–2 часа до сна.
Зная причины возникновения данного заболевания, можно в полной мере ликвидировать или приостановить язвенный процесс. Лечебное питание значительно помогает слизистой желудка выдержать эту борьбу и способствует быстрому заживлению язвы.